Melanoom
Kwaadaardige huidtumor
Gepubliceerd op: 18 maart 2022Een melanoom is een agressieve tumor van de huid, die zich snel kan uitzaaien. Deze kwaadaardige tumor ontstaat uit zogenaamde 'melanocyten', pigmentvormende cellen die verspreid liggen in de huid. De melanocyten beschermen de huid normaal gesproken tegen sterk zonlicht door pigment te maken. De huid kleurt dan bruin. In een moedervlek liggen de melanocyten dicht bij elkaar waardoor ze samen een moedervlek vormen. Het melanoom kan daarom optreden in de ogenschijnlijk gezonde huid en voortkomen uit een moedervlek.
Vrijwel geen klachten
Het melanoom veroorzaakt in het begin geen of nauwelijks klachten. Het gevaar schuilt erin dat de tumor dieper in de huid groeit en zich naar de rest van het lichaam uitzaait, zonder dat de patiënt dit opmerkt. Als de tumor zich eenmaal heeft uitgezaaid, is een behandeling moeilijk. Veelal is de ziekte dan levensbedreigend.
Wordt de tumor daarentegen in een vroeg stadium ontdekt, dan is het risico op uitzaaiing gering en zijn de kansen op genezing zeer goed. Het is daarom van levensbelang het melanoom vroegtijdig te ontdekken, voordat de tumor schade kan veroorzaken.
Toename aantal patiënten
Het melanoom staat op de zevende plaats van de meest voorkomende kankersoorten. E één op de 50 Nederlanders krijgt te maken met een melanoom. Omdat andere kankersoorten veel meer voorkomen heeft slechts 2 tot 3% van de kankerpatiënten in Nederland een melanoom. Van alle kankersoorten neemt het aantal patiënten met een melanoom het snelst toe, momenteel met elk jaar 4% meer patiënten. Dit is het gevolg van het gemiddeld ouder worden van de bevolking en van verandering in levensgewoonte ten opzichte van vroegere generaties, zoals zonvakanties.
Het melanoom kan op alle leeftijden optreden, de meeste patiënten zijn echter van middelbare leeftijd, tussen 45 en 60 jaar. Melanoom komt ook steeds meer bij jonge mensen voor. Melanoom bij kinderen of tieners is heel zeldzaam.
Oorzaken van melanoom
Het melanoom ontstaat in de meeste gevallen door overmatige blootstelling aan zonlicht. Van belang is daarbij de sterke UV-straling uit het zonlicht op de onbeschermde, niet gepigmenteerde (gebruinde) huid. Mensen met een lichte huidskleur hebben dan ook een hoger risico voor melanoom dan mensen met een donker huidtype. Verder heeft een onregelmatige blootstelling aan het zonlicht, met sterke zonverbranding een grotere invloed op het onstaan van melanoom dan langdurige, gelijkmatige blootstelling aan zonlicht.
Kinderen
De huid van kinderen is bijzonder gevoelig voor zonlicht en voor ontwikkeling van melanoom op latere leeftijd. Uit onderzoek blijkt dat het merendeel van de melanomen onstaat als gevolg van herhaaldelijke, sterke zonneverbranding voor het 20ste levensjaar. Het is daarom van groot belang kinderen en jeugdigen te beschermen tegen overmatige zonnestraling. Gemiddeld duurt het 15 tot 20 jaar na een periode van sterke zonneschade, voordat melanoom optreedt.
Veel of grote moedervlekken
Mensen met zeer grote moedervlekken (groter dan 5 cm) of zeer veel moedervlekken (50 of meer) hebben eveneens een verhoogd risico op melanoom. Dat geldt ook voor mensen met meer dan 5 moedervlekken met een ‘onrustig’ (klinisch atypisch) uiterlijk en voor mensen waarbij een nabij familielid melanoom heeft gehad. Erfelijkheid is bij ongeveer 10% van de melanomen van invloed.
Verschijnselen van melanoom
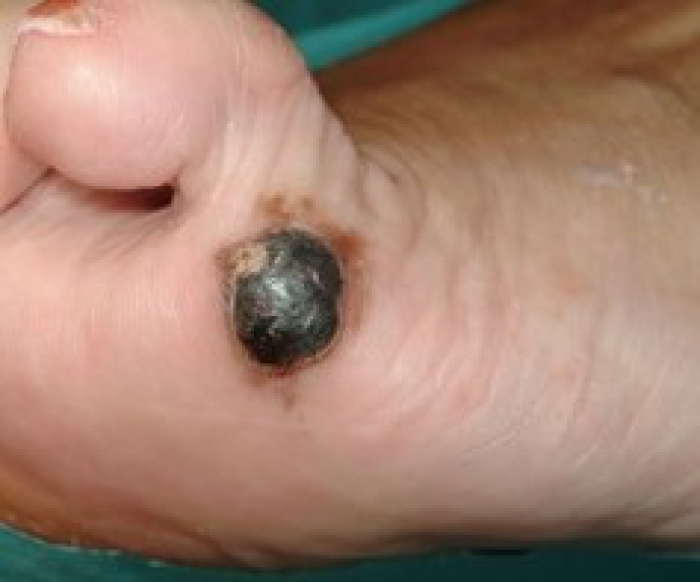
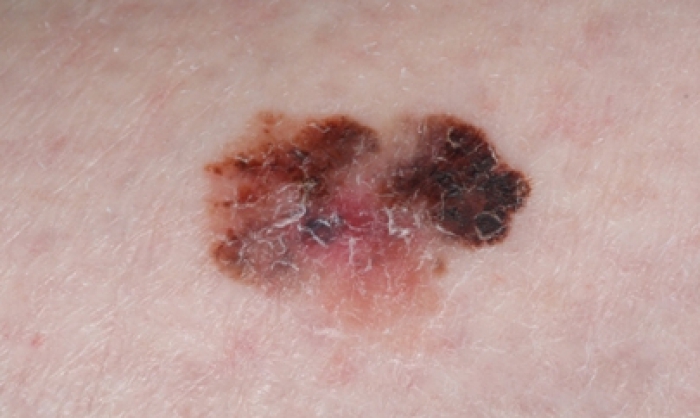
Het uiterlijk van melanoom wisselt nog wel eens van patiënt tot patiënt. Omdat het melanoom uitgaat van pigmentvormende cellen heeft de tumor meestal een donkere kleur (zwart, bruin, grijs of donkerblauw). Op de huid ontstaat een nieuwe vlek die groeit en langzaam groter wordt. De donkere kleur binnen de vlek kan egaal of onregelmatig van kleur zijn, mogelijk zelfs met rode of witte delen. De tumor ligt vlak in de huid of ligt er op.
Als het gezwel groter groeit kan de tumor ook makkelijk gaan bloeden of jeuken. In enkele gevallen vormen de tumorcellen geen pigment meer. In dit geval onstaan huidkleurige of licht grijze of rode gezwellen. Dit maakt de diagnose van een melanoom nog moeilijker. Als een melanoom uit een pigmentcel binnen een moedervlek ontstaat, dan zijn de symptomen in feite hetzelfde. Echter in dit geval groeit de nieuwe vlek eerst nog binnen de al bestaande moedervlek. De moedervlek verandert daardoor van kleur en wordt langzaam groter.
Vaak is het moeilijk een normale moedervlek van een kwaadaardig melanoom te onderscheiden. Dit is het vakgebied van een arts, met name van een dermatoloog. Maak een afspraak in het Huidkankercentrum om uw huid na te laten kijken.
Als een plekje op de huid in verloop van tijd gaat groeien of van uiterlijk verandert, dan zou er mogelijk een melanoom achter schuil kunnen gaan. Dit geldt ook voor plekken die makkelijk gaan bloeden of jeuken, zonder dat daar een duidelijke reden voor is. In deze gevallen is het belangrijk een arts op te zoeken en het plekje na te laten kijken.
ABCD-beoordeling
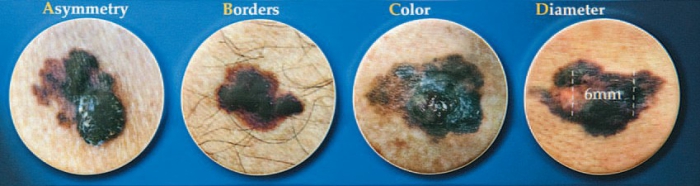
Om een melanoom te herkennen, beoordeelt de specialist elke (moeder)vlek volgens de ABCD-regel. De vlek wordt met een handmicroscoop (dermatoscoop) nagekeken.
Asymmetrie
Als een moedervlek asymmetrisch van vorm is, dan bestaat er een verhoogde kans dat de vlek een melanoom is. Een moedervlek is asymmetrisch als je langs een denkbeeldige lengte en breedte-as een spiegel zet en het spiegelbeeld niet overeenkomt met de daadwerkelijke vorm van de moedervlek.
Begrenzing
Onscherp of grillig begrensde moedervlekken hebben een verhoogd risico op het voorliggen van een melanoom.
Color (kleur)
Onregelmatige kleur van de moedervlek heeft een verhoogd risico op melanoom. De kleuren kunnen zwart, bruin, grijs, donkerblauw, rood, of huidkleurig zijn. Binnen donkere moedervlekken kunnen ook wel witte verkleuringen optreden.
Diameter
Moedervlekken groter dan 6 mm hebben eveneens een verhoogd risico.
Als één of meerdere van bovenstaande eigenschappen van toepassing zijn, dan bestaat er een verdenking op melanoom en zal de (moeder)vlek voor onderzoek moeten worden verwijderd.
Groeisnelheid
De groeisnelheid van het melanoom is meestal meerdere maanden voordat het door zijn uiterlijk gaat opvallen en door patiënt of arts wordt opgemerkt. Het kan zich echter ook sneller of langzamer ontwikkelen of lange tijd doorgroeien voordat het wordt opgemerkt (b.v. op de rug).
Onder de nagel
Als het melanoom onder een vinger- of teennagel ontstaat, dan is er door de nagel heen in het nagelbed vaak een donkere pigmentstreep zichtbaar. Groeit de tumor groter, dan gaat de nagel kapot en ontstaat er vaak een zwerende wond, die niet geneest. Bij het optreden van pigmentstrepen of een niet genezende wond in het nagelbed is het raadzaam een arts op te zoeken.
Bruine of grijs-zwarte vlek in het gelaat
Bij oudere mensen ontstaat er soms een bruine of grijs-zwarte vlek in het gelaat, die licht van kleur is en in het verloop van jaren langzaam groter groeit. Dit is een voorstadium van melanoom; een zogenaamde lentigo maligna. Op het moment dat de vlek sneller gaat groeien en er donkere gebieden in de vlek optreden, is dit een teken dat er nu daadwerkelijk een kwaadaardig melanoom ontstaat.
Diagnose
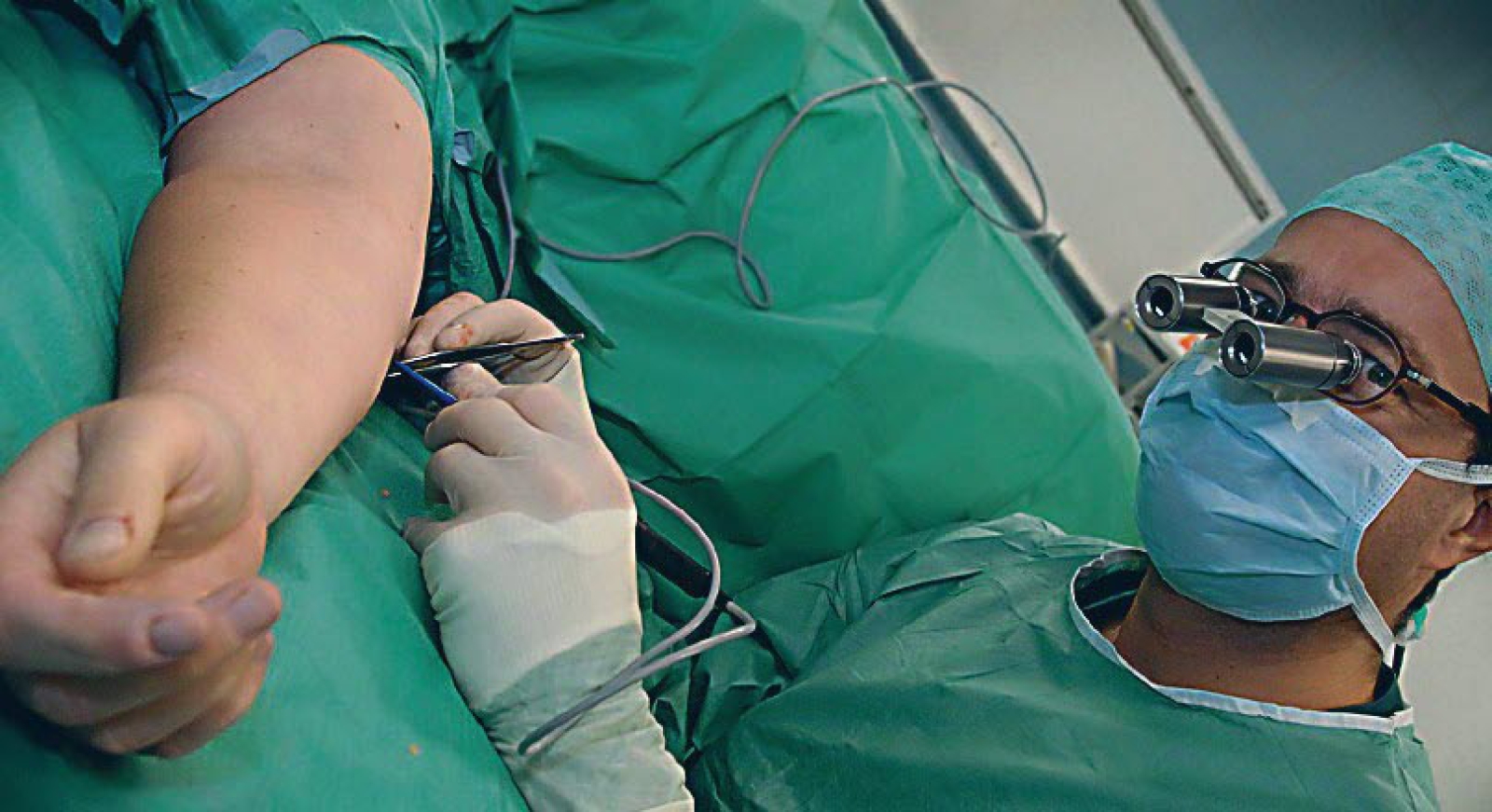
De diagnose van melanoom kan enkel met zekerheid onder de microscoop worden vastgesteld. Indien de dermatoloog een plekje met verdenking op melanoom heeft ontdekt, zal dit voor onderzoek operatief moeten worden verwijderd. Dit gebeurt in de regel met een kleine ingreep onder plaatselijke verdoving door de dermatoloog of plastisch chirurg.
Het microscopisch onderzoek dat daarop volgt, wordt zorgvuldig uitgevoerd en duurt in de regel 10 tot 14 dagen. De uitslag van het onderzoek wordt bij het volgende bezoek aan de polikliniek besproken. Patiënten, die binnen 10 dagen al terugkomen (b.v. voor het verwijderen van de hechtdraad in het gelaat) krijgen een belafspraak voor de uitslag van het weefselonderzoek.
Als er bij u melanoom is vastgesteld, dan zullen we u in een persoonlijk gesprek uitvoerig over dit ziektebeeld informeren en over de mogelijkheden van behandeling. De dermatoloog zal vervolgens de gehele huid nakijken of er nog andere verdachte plekken zijn, als dit nog niet is gebeurd. Ook worden de lymfeklieren in de hals, oksels en liezen door de arts onderzocht om vast te stellen of er uitzaaiingen van de tumor aanwezig zijn. Bij verdenking op uitzaaiing wordt echo-onderzoek of scan aangevraagd.
Uitzaaiingen
Voor de patiënt is het natuurlijk van groot belang te weten hoe gevaarlijk de ziekte van melanoom voor hem of haar is. Hiervoor is het belangrijk te weten of er eventuele uitzaaiingen aanwezig zijn of niet. Als de tumor geen uitzaaiingen heeft veroorzaakt, dan verloopt de ziekte ongevaarlijk. Maar, als het melanoom zich heeft uitgezaaid in het lichaam, dan is een behandeling moeilijk en verloopt de ziekte veelal levensbedreigend.
Op het moment dat de diagnose van melanoom wordt gesteld, is het melanoom voor onderzoek reeds volledig uit de huid verwijderd en kan de tumor zelf geen schade meer aanrichten. De vraag is dan of de tumor misschien al uitzaaiingen heeft veroorzaakt, die ergens in het lichaam sluimeren en later zullen gaan groeien.
Over het algemeen geldt, hoe dieper het melanoom in de huid was ingegroeid, hoe hoger het risico op uitzaaiingen. Door de diepte van ingroei onder de microscoop te meten kan een inschatting van het risico op uitzaaiing worden gemaakt. Bij het maken van een behandelplan voor melanoom wordt ook hiernaar gekeken.
Behandelplan
Om voor elke patiënt de beste en meest geschikte behandeling van melanoom te kunnen bieden werken een aantal medisch specialisten nauw samen in een commissie. Tijdens een multidisciplinair overleg bespreken de op kanker gespecialiseerde artsen (oncoloog, radiotherapeut, oncologisch chirurg, patholoog anatoom, radioloog etc.) elke patiënt met melanoom.
Aan de hand van de gegevens van het microscopisch onderzoek en de bevindingen bij het lichamelijk (en eventueel radiologisch) onderzoek, wordt voor elke patiënt indivueel een behandelplan op maat vastgelegd. Dit behandelplan berust op de nieuwste medische kennis en richtlijnen. In het advies van de commissie wordt ook uw algemene levenssituatie meegewogen.
Het geadviseerde behandelplan van de oncologie-commissie wordt vervolgens uitvoerig met de patiënt doorgesproken en uitgelegd. Als de patiënt instemt met de voorgestelde behandeling, zal deze op korte termijn plaatsvinden.
Behandelingen
Wegsnijden veiligheidsmarge
Op het moment dat de diagnose melanoom wordt gesteld, is de tumor in de meeste gevallen al volledig verwijderd. Om het risico te verkleinen dat het melanoom ter plekke weer terugkeert, is het noodzakelijk een strook gezonde huid van 1 tot 2 cm om de tumorplek weg te snijden. Eventuele uitlopers van het melanoom en uitzaaiing op korte afstand worden op deze manier verwijderd. In het gelaat, op handen en voeten wordt ook wel een kleinere marge aangehouden, zonder dat dit noemenswaardig meer risico betekent. De operatie voor het wegsnijden van de veiligheidsmarge wordt door de plastisch chirurg onder plaatselijke verdoving of onder algehele narcose uitgevoerd.
Onderzoeken lymfeklieren
In veel gevallen zal de oncologie-commissie een aanvullende behandeling adviseren van de aangrenzende lymfeklieren, in vorm van een schildwachtklierbiopt. Het is namelijk bekend, dat het melanoom zich in veel gevallen in de eerste plaats via de lymfekanalen naar de dichtstbijzijnde lymfeklieren uitzaait. Door de dichtstbijzijnde lymfeklier op te sporen en te onderzoeken, kan worden vastgesteld of het melanoom wel of niet was uitgezaaid.
Behandeling uitzaaiingen
Als er bij een patiënt reeds uitzaaiingen (ook wel metastasen genoemd) zijn vastgesteld, dan maakt de oncologie-commissie een behandelplan op maat.
Uitzaaiingen in de lymfeklieren worden doorgaans in een operatie behandeld, door alle lymfeklieren van een groep in hals, oksels of liezen te verwijderen (lymfeklierdissectie).
Uitzaaiingen op de huid, zogenaamde satelliet-metastasen en in-transit metastasen worden in de regel dmv operatie uitgesneden. In speciale gevallen zullen de plekken met dmv vloeibare stikstof, bestraling of lokale chemo- en immuuntherapie worden behandeld.
Uitzaaiingen in het lichaam
Als er uitzaaiingen in het lichaam worden vastgesteld, dan is de situatie meestal ernstig. Omdat de uitzaaiing doorgaans op veel plekken tegelijk zit, is een operatie niet zinvol. Met medicijnen in de bloedbaan (chemotherapie en immuuntherapie) wordt bij deze patiënten geprobeerd de gevaarlijke groei van de uitzaaiingen tegen te houden. Bij enkele patiënten kan de gevaarlijke groei effectief worden vertraagd en kunnen ze zelfs worden genezen. Meestal kunnen de geneesmiddelen de ziekte echter maar tijdelijk afremmen. In de meeste gevallen verloopt de ziekte bij inwendige uitzaaiingen levensbedreigend en is de prognose somber. De ontwikkelingen in de geneeskunde staan echter niet stil en er wordt verwacht de komende jaren steeds meer patiënten met uitgezaaid melanoom te kunnen genezen.
Schildwachtklier biopt
Melanoom zaait zich vaak in eerste plaats uit naar de dichtstbijzijnde lymfeklieren. Op het moment dat de tumor dieper in de huid groeit, raken tumorcellen los en worden zij door de lymfekanalen naar de dichtstbijzijnde lymfeklieren vervoerd. Lymfeklieren liggen voornamelijk in de hals, oksels of liezen en werken als een filter. De aangevoerde tumorcellen raken in de lymfeklier verstopt en gaan zich hier nestelen. Eerst is de uitzaaiing nog microscopisch klein, later vullen de tumorcellen de lymfeklier geheel op en gaat de lymfeklier groeien. Op het moment dat de lymfeklier groter wordt, is dit bij een echo-onderzoek of scan zichtbaar. Om kleinere uitzaaiingen vast te kunnen stellen moet de lymfeklier worden verwijderd en met een microscoop worden nagekeken. De lymfeklieren waarin melanoom zich als eerste uitzaait worden zogenaamde schildwachtklieren (in het engels: sentinel node) genoemd. De naam geeft aan dat deze lymfeklieren een functie van wachtpost vervullen.
Om bij een patiënt vast te stellen of het melanoom zich in de lymfeklieren heeft uitgezaaid, moeten de schildwachtklieren in een operatie worden opgespoord en onderzocht. De schildwachtklier zegt daarbij iets over de andere lymfeklieren die nabij liggen. Als de schildwachtklier bij onderzoek tumorvrij (schoon) is, dan zullen de lymfeklieren die nabij liggen ook tumorvrij (schoon) zijn. Echter in het geval er uitzaaiing in de schildwachtklier wordt vastgesteld, kan niet met zekerheid worden uitgesloten dat er misschien ook uitzaaiing in de nabijgelegen lymfeklieren zit, en moeten deze lymfeklieren in een tweede operatie worden verwijderd.
De lymfeklieren (inclusief schildwachtklieren) werken ook als een barrière tegen de uitzaaiing. Vaak gaat de uitzaaiing pas over op de rest van het lichaam als de uitzaaiing in de lymfeklieren groot is gegroeid. Door de uitzaaiing vroegtijdig in de lymfeklieren op te sporen en te verwijderen kan een gevaarlijke uitzaaiing in het lichaam in sommige gevallen worden vermeden en de overlevingskans worden verbeterd.
Opsporen schildwachtklieren
Om de schildwachtklieren op te sporen wordt gebruik gemaakt van radioactieve vloeistof, die door de nucleair geneeskundige op de plek van het melanoom wordt ingespoten. De vloeistof wordt door de lymfekanalen naar de schildwachtklieren gevoerd, net zoals eventuele tumorcellen. De radioactieve vloeistof markeert de schildwachtklier, die vervolgens met een apparaat door de huid kan worden opgespoord. De radioactieve straling bij dit onderzoek is zeer gering en lager dan bij een gewone röntgenfoto. De volgende dag wordt de gemarkeerde lymfeklier in een operatie onder algehele narcose door de plastisch chirurg met een kleine huidsnede verwijderd en voor onderzoek opgestuurd. Normaal duurt het 10 tot 14 dagen voordat de uitslag van het microscopisch onderzoek bekend is.
In Nederland is het schildwachtklierbiopt bij melanoom (nog) niet voorgeschreven in de richtlijn van behandeling. De verwachting is dat dit de komende jaren gaat veranderen. Er komt steeds meer bewijs, dat met het schildwachtklierbiopt ook verbetering van de overlevingskans kan worden bereikt.
Niet altijd een schildwachtklierbiopsie
In Nederland is het nemen van een schildwachtklierbiopt bij melanoom (nog) niet voorgeschreven in de richtlijn van behandeling. Het is namelijk nog niet duidelijk of met schildwachtklierprocedure daadwerkelijk voordeel van overleving kan worden bereikt. Het probleem is dat het melanoom zich ook via de bloedbaan kan uitzaaien. Dit gebeurt vooral bij diep ingegroeid melanoom. De uitzaaiing verloopt dan via een parallele weg in het lichaam. Op het moment dat er al inwendige uitzaaiingen zijn, is het onheil al geschied. Een operatie aan de lymfeklieren kan de gevaarlijke groei van een inwendige uitzaaiing ook niet meer verhinderen. Bij sommige patiënten wordt de uitzaaiing in de schildwachtklier niet ontdekt, terwijl er toch uitzaaiing was. De uitslag is dus niet altijd 100% betrouwbaar. De uitzaaiing groeit dan door.
Al met al moet het risico van onderzoek en operatie grondig worden afgewogen tegen het voordeel dat met het schildwachtklierbiopt kan worden behaald. De oncologie-commissie maakt deze afweging voor elke patiënt en geeft een weloverwogen advies. Als patiënt beslist u of u een schildwachtklierbiopt als aanvullende behandeling wenst.
Bij een positief advies tot schildwachtklierbiopsie door de commissie en met uw toestemming tot behandeling, zal de termijn van operatie binnen enkele weken worden gepland. Doorgaans wordt de operatie doorgevoerd samen met het uitsnijden van de veiligheidsmarge rond het melanoom.
Plastisch chirurg dr. J. Osinga is gepromoveerd op het gebied van schildwachtklierbiopt bij melanoom.
Nazorg
Na de behandeling van het melanoom blijft u 5 tot 10 jaar onder controle bij de dermatoloog. De dermatoloog stelt u algemene vragen over uw gezondheid en controleert de huid en lymfeklieren om vast te stellen of er nieuwe groei van melanoom of uitzaaiing aanwezig is.
- In de eerste twee jaar vindt er iedere drie maanden onderzoek plaats;
- Vanaf het derde jaar is er om de zes maanden controle;
- Van het zesde tot tiende jaar zijn de onderzoeken jaarlijks.
- Oppervlakkige melanomen met een gering risico worden slechts de eerste vijf jaar gecontroleerd.
Meer informatie
Patiënten- en belangenorganisaties
- Stichting Melanoom stichtingmelanoom.nl
- Huidfonds www.huidfonds.nl
- Kanker.nl Huidkanker
- KWF Kankerbestrijding www.kwf.nl
Dermatologie Slingeland
Folder
- Melanoom (dermatologie)
- Zonlicht en de huid: verstandig omgaan met de zon (dermatologie)
Vragen en contact
Als u vragen heeft over de (behandeling van) melanoom kunt u contact opnemen met de polikliniek Plastische chirurgie. Ook voor een second opinion kunt u contact opnemen. Telefoonnummer: (0314) 32 99 44.
Laatst bijgewerkt op: 18 maart 2022